府立医大150年の歴史~150周年記念事業実行委員長として
本日はよろしくお願いいたします。まずは、150周年企画の実行委員長(以下、実行委員長)としての意気込みをお聞かせください。
こちらこそよろしくお願いします。150周年事業を進めるにあたり、教授の中で私が2022年に最年長になるということもあり、4年ほど前に実行委員長を拝命しました。現役教授また附属病院長として150周年という大学の歴史の節目に巡り合えるというのは本当に奇跡的なことです。次は200周年まで50年待たないといけないですからね。この仕事はとてもやりがいがありますし、実行委員長に任命されたのは非常に光栄なことです。
実行委員長になった後病院長にもなり、兼任できるかな、などと思案しているとコロナ禍が始まりました。そのため、150周年に向けた準備も大きく予定が変わってしまいました。一つ例を挙げるなら、寄付金の額が当初の予定より全然集まっていないことがあります。
臨床や基礎医学の教授陣のなかには府立医大の歴史に大変造詣が深い先生もいらっしゃいますが、私は人に語れるほど熱心に調べたことがありませんでした。ですが、実行委員長を引き受けたということで、心機一転で本学の歴史を勉強し始めました。
京都府立医大の前身である京都療病院が設立された明治5年(1872年)は、日本にとって非常に重要な年です。明治維新の後、鳥羽伏見の戦いが起こって、その当時ちょうど日本に入ってきた西洋医学、とくに外科学や麻酔学によって負傷した藩士らが非常に効果的に治療されました。藩士の一人であった山本覚馬が、これは凄いと感じ、西洋医学を日本に導入しないと、と決意したわけです。山本覚馬は医療と学問がないと国は亡びる、とも言いました。天皇の去ったこの京都の地は空虚であり、京都府民の光となるべく病院の設立が計画されたのです。
京都府顧問になっていた山本覚馬、明石博高医師、さらに当時の槇村京都府知事を中心として病院設立のための資金集めがなされました。財界や府民はもちろんのこと、花街、さらには皇族など、幅広く募金が集まり、そのおかげで療病院が粟田口青蓮院にできました。その後、明治13年(1880年)に青蓮院からここ河原町広小路に移されました。
ところで、皆さんは明治30年(1897年)といえば何があった年かわかりますか?今年125周年ということですが。
恥ずかしながらピンと来ないです…。どういった年なのでしょうか?
京都帝国大学の設立です。その2年後、明治32年(1899年)には京都帝国大学に医学部ができました。その時に、当時の教授のほとんどが当大学(療病院から京都府医学校になっていた)から京都帝国大学へ移りました。京都府医学校に残った教授が何とか大学を存続させましたが、これは、いわば存亡の危機でした。
当大学にとっての次の危機は大正10年(1921年)です。この3年前に大学令が出され、京都府立医学専門学校(1903年に専門学校化された)であった当大学が大学に昇格しました。これは、大学へ昇格できるかどうか、学生、同門会と共に当時の学長がかなり運動した結果として、何とか昇格することができたのです。そうでなかったら当大学は存続していないところでした。去年(2021年)がちょうど大学昇格100周年の年でしたね。
そういう存亡の危機を乗り越えた歴史があって今の大学があります。だから150周年を迎えられたのはとてもめでたいことだと思います。
京都府立医科大学は、東京大学、京都大学、長崎大学、岡山大学などに並んで、長い歴史を持つ大学です。君たちもそのことを誇りに思ってほしいと思います。

インタビュー時の様子
コロナ禍で見えてきた日本の医療の脆弱性~病院長として
コロナ禍と、そうでない場合でどのように医療は違いますか?
コロナ禍では、各波のピークでは病院がひっくり返っています。どういうことかと言いますと、附属病院は重症患者対応の医療機関として、人工呼吸器・エクモ(ECMO)(註)を必要とする患者に対応します。通常医療を行いながらそれらの治療を行い、また救急要請も増えますので、医療に携わるすべての職種にかなり負荷がかかり忙しくなります。これを医療ひっ迫という表現をしています。かつてない経験を、日本のみならず全世界が経験しています。体制が何もない中で突然起こった災害のようです。そのため、まずはコロナに対応する体制の構築からしなければいけませんでした。
しかし、病院長として学ぶことも多々ありました。たとえば、コロナ前は多くの病院の間では、症例数を競うライバルでこそあれ、協力体制にはなく、お互いに孤立していたとも言えます。しかし、医療は本来そのようなものではなく、それぞれの連携でより良い医療を提供できる可能性が多分にあるはずです。それぞれをばらばらにやっていてはコロナ禍に太刀打ちできません。
コロナ禍が始まった時、私は病院長として、それぞれの病院の機能に合わせて各病院の役割分担を明確にしてコロナ対応病床の確保を知事に求めました。たとえば、大学病院では普段から心臓の手術を行っていて、エクモなどは心臓血管外科の十八番です。コロナ禍の始まりである、クルーズ船から陽性者が出て重症化すると分かった時から、心臓血管外科を行っている病院がエクモでコロナ重症者を治療すべきだと考えました。
同様に、コロナ患者を重症者以外にも中等症、軽症と分け、それぞれの病状に応じた対応を要請すべく、京都府知事、京大病院長と私の3者の連名で京都府内の関連病院へコロナへの体制作りを依頼しました。
さらに、患者を振り分ける(トリアージを行う)コントロールセンターも必要です。こちらも京都府にお願いしてすぐに設立してもらいました。
こうして、他県に比べて京都府はいち早くコロナ対応への体制が構築できました。今でも重症医療機関13病院で、毎週WEBで病院長会議を行っています。同じ専門分野の先生は集まることがあっても、病院長同士がこのように頻回に集まるというのは初めてのことです。これは、今後の医療のあり方の先取りであると言えるでしょう。
今後はコロナ禍が終わったとして、医療はどのような体制にシフトしていくのでしょうか?
他の感染症や、ひいては医療そのものもコロナと同じような体制にシフトしていきたいと思います。つまりは各医療機関が役割分担を明確にして、それに応じた病床機能を発揮する。それが患者のニーズにこたえる事になります。というのも、少子高齢化が進むと疾病構造が変わるからです。皆さんは後期高齢者の死因の一位が何かわかりますか?
癌や心疾患でしょうか?
癌は全年齢での死因の1位ですね。後期高齢者に限れば、肺炎と心不全がトップ2です。それから、死因にはなりませんが骨折も多いです。2025年問題というのがあって、この年に団塊の世代がすべて後期高齢者になり、後期高齢者が一気に増えます。そして次の節目は2040年、団塊ジュニア世代が定年(65歳)になる時で、医療の担い手が極端に減ります。
このような流れの中で、病院の役割分担も変わってきています。今までは若者も多いので高度な手術や、医療費が高くても抗がん剤を使って治療をするというケースが多く、そのための高度急性期、急性期の病院も当然ながら多くあります。その一方で、回復期や慢性期に対応する病院が少ない状況です。大学病院の役割が高度急性期を受け持つことならば、慢性期や回復期に関しては、地域の病院に受け持ってもらうのが良いでしょう。このように各病院が分担して患者のその時のニーズに会った医療を提供する必要があります。今後は高齢者の増加で慢性疾患が増えると予想されているので、なおのこと大学病院という一つの医療機関では治療が完結できません。地域の病院も含めて医療が完結できるように、病院の割合を変えていかないといけないですね。これが、今の抱えている課題です。
今後、コロナへの対応が先駆けとなって、通常医療へもこのような役割分担が浸透していけたらいいですね。各病院の連携の下、それぞれが話し合いを進めて自然に病院の機能が変わっていくことが望ましい目標だと思います。
(編者註)
エクモ(ECMO);膜型人工肺と遠心ポンプを組み入れた体外循環システム。重症呼吸不全患者または重症心不全患者に対して(時に心肺停止状態の蘇生手段として)行われる生命維持法。
海外との比較から理想の医療を考える~心臓血管外科教授として
ポストコロナの医療体制への着地点として、そのような変革があればよいということでしょうか?
そう考えています。かつて我々は日本の医療提供体制は世界に冠たるものだと思っていましたが、コロナ禍の中で、揺さぶりに弱く脆いということが露呈しましたね。これは、病院が多く病床数もそれに比例して飛び抜けて多いが、医療者(看護師、医師)は諸外国と比較すると同等か少ない、つまり人的医療資源が広く薄くばらまかれてコンビニ化した状態と言えます。日中は仕事があるから朝5時に薬をもらいに行こうといったことができたり、一つの通りにいくつも病院やクリニックがあり、確かに便利です。しかし、本当にこの体制のままで良いのでしょうか。
では、大きな病院を作って集約する方が良いのでしょうか?
難しいですね。どちらにもメリット・デメリットは当然あります。しかし、医療費にかけられるお金が少ない国では医療が集約化されています。日本では医療資源が分散されており、保険診療の中で医療資源をあまり制限なく投入できます。つまりその人にとって最高の医療をやろうとすればできるのです。例えば狭心症や心筋梗塞に対する外科的治療である冠動脈バイパス手術(CABG)で説明します。文献的には、内胸動脈や胃大網動脈など動脈グラフトですべてバイパスすると最良の生命予後が期待できます(下図)が、これには時間も医療費もかかります。私は海外(オーストラリア)で心臓外科の臨床をしていましたが、心臓手術ができる病院の割合は日本よりはるかに少なく、患者が集約されていました。病院ごとに決まった予算内で、どれだけの多くの人に手術をできるか、ということが求められましたね。その患者にとってベストの手術というより、標準の手術をできるだけ多くの患者さんにするのです。日本では我々は両側内胸動脈を用いたCABGを標準にしていますが、オーストラリアでは内胸動脈を左前下行枝につなぎ(生命予後を伸ばすエビデンスあり)、あとの冠動脈には静脈グラフトでつなぎ、手術をコンパクトにします。この手術を一部屋で一日3例やっていました。これも一種の最適な医療ですよね。
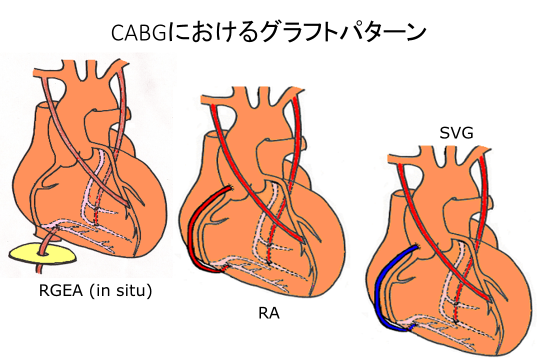
我々が行っているCABGのグラフトパターン。左;両側内胸動脈+右胃大網動脈、中;+橈骨動脈、右;+大伏在静脈によるグラフト
このように、海外は医療資源が集約化され、budget(予算)が決められているところが多いです。その中で、efficiency(効率のいい手術)が求められ、そのトレーニングがなされています。もちろん速いだけが手術の全てではありませんが、ある程度のスピードが求められますし、速さの概念が外科医から無くなると、その人の外科医として技量の進歩はないと僕は思います。ベストな手術と効率良い手術と両方経験できれば、もちろんそれに勝るものはないでしょう。
私たちも海外に出てトレーニングすべきということでしょうか?
心臓血管外科医なら海外組と国内組が半々くらいでしょうか。全ての医師に海外留学が必須だとは思いませんが、海外へ行くことはお勧めです。私が働いていたシドニーではオーストラリア人以外にイギリス人、インド人、中国人、ヨルダン人と一緒に働きました。このように、海外に出れば多様性に驚く場面はきっと多くあるでしょう。このような経験が人間を成熟させてくれると思います。専門の道を究めるという意味以外でも、海外で生活するという経験は皆さん自身にとってかけがえのない一時期になります。私は心臓血管外科学教室の教授を17年間務めましたが、医局の基本方針は「臨床海外留学」にしていました。

米国胸部外科学会正会員認定式典にて (2016年)。右は当時の会長であったマサチューセッツ総合病院のSundt教授。
コロナ禍でこの2年間、海外と積極的に行き来できていないですよね。
本当に海外との行き来はなかったですね。私も教授時代は年に5~6回海外の学会に行っていましたが、この2年間で一度も行けていません。病院長になって忙しかったというのも理由としてありますが、医局員の先生でさえも新たに留学に行った先生はいません。留学の準備をしている先生はいますが。
海外から帰国する方も難しい状況ですか?
医局員で1人だけ、コロナ禍にアメリカ留学から2週間の隔離期間を経て帰国しました。今では学会も徐々に対面での開催になってきてはいますが、出国前と入国時と両方の検査で陰性にならないといけない。先日の学会の際も、成田空港で4人がPCR検査陽性になって隔離となりました。海外との交流はまだまだ今でも不自由です。
メッセージ~150年の歴史を背負い未来へ
このコロナ禍で医療者を目指している若い人たちは、どのようなことを意識すると良いでしょうか。
専門家になるなら基礎、つまり臨床家としての基礎が必要です。例えばこのコロナ禍、PPE(個人防護具)は当然のこととして着ることができないといけないですよね。このようなジェネラルな素養を若いうちに身に付けてほしいです。そのうえで、それぞれ専門の道へ行ってほしいですね。また日本は専門家が多く、ジェネラリストが少ない。是非全ての領域に対応できるジェネラリストも今後重要かと思います。こういう新興感染症、災害医療の時に専門家ばかりでは対応ができなくなってしまいます。
今後私たちが府立医大を卒業して担っていくことになりますが、メッセージを頂けますか。
私は大学の外で働く機会が多かったのですが、そこで出会った本学出身の先生は、皆さん優秀ですね。府立医大というだけで信頼されているように感じました。皆さんのポテンシャルも高いと思うので、それを誇りに思ってください。
一方で、府立医大の長い歴史には誇りを持ちつつ、大学の枠の中に閉じこもらないでほしいです。外の広い世界へ出て学び、実力をつけて、それを母校に還元してください。私はここ府立医大が本籍地という意識は高いですが、実はほとんど府立医大の関連病院で働いたことはありません。研修医を終えた後は、39歳まで、国立循環器医療センターや海外に行っていました。それでも39歳の時に大学から呼んでもらいました。とても自由な校風だと思います。実力をつけるために大学を出る時期は必要だと僕は思うので、いずれ大学や地域へと還元するという役割を胸に秘めつつ、大きく自由に世界へ羽ばたいていってほしいと思います。そういう人が多く出てくれば、この大学はさらに良くなるはずです。
私たち府立医大は、理念として「世界トップレベルの医学を地域へ」を掲げています。これは、世界的な臨床や研究をしつつ、軸足は地域に置いている、ということです。京都府立の大学であるので、私たちには府民全体の健康を守るという使命があります。コロナ禍でも京都府民を守るために京都府で率先して様々なことをしています。
考えてみると、この理念は150年前の建学の精神と同じですよね。山本覚馬や明石博高らが言ったように、学問と医療がないと国は亡びる。西洋医学で見事に治癒に導かれた鳥羽伏見の戦いで傷を負った兵士を目の当たりにして大学(療病院)ができました。世界のトップレベルの医療を地域へ、という理念はまさにその建学の精神そのものです。皆さんもそれを実践してください。
今日は貴重なお話をありがとうございました!

取材;長山透流(医5)中江彩(医5)岡田優人(医4)杉本亞梨朱(医3)
文;岡田優人(医4)




